La malattia
La Sclerosi Laterale Amiotrofica (SLA), conosciuta anche come “Morbo di Lou Gehrig”, “malattia di Charcot” o “malattia del motoneurone”, è una malattia neurodegenerativa progressiva che colpisce i motoneuroni, cioè le cellule nervose cerebrali e del midollo spinale che permettono i movimenti della muscolatura volontaria.
Esistono due gruppi di motoneuroni; il primo (primo motoneurone o motoneurone corticale) si trova nella corteccia cerebrale e trasporta il segnale nervoso attraverso prolungamenti che dal cervello arrivano al midollo spinale. Il secondo (2° motoneurone) è invece formato da cellule nervose che trasportano il segnale dal tronco encefalico e dal midollo spinale ai muscoli.
La SLA è caratterizzata dal fatto che sia il primo che il secondo motoneurone vanno incontro a degenerazione e muoiono. La morte di queste cellule avviene gradualmente nel corso di mesi o anche anni.
I primi segni della malattia compaiono quando la perdita progressiva dei motoneuroni supera la capacità di compenso dei motoneuroni superstiti fino ad arrivare ad una progressiva perdita di forza muscolare, ma, nella maggior parte dei casi, con risparmio delle funzioni cognitive, sensoriali, sessuali e sfinteriali (vescicali ed intestinali).
La SLA presenta una caratteristica che la rende particolarmente drammatica: pur bloccando progressivamente tutti i muscoli, non toglie la capacità di pensare e la volontà di rapportarsi agli altri. La mente resta vigile ma prigioniera in un corpo che diventa via via immobile. Occorre tuttavia precisare che in una minoranza dei casi, si possono avere alterazioni cognitive, per lo più di lieve entità, ma talora tali da configurare un quadro di demenza fronto-temporale. Questa forma di demenza è nettamente distinta dalla più frequente demenza di Alzheimer, in quanto si caratterizza prevalentemente per alterazioni del comportamento, piuttosto che compromissione di memoria o linguaggio.
Le cause della malattia sono sconosciute, anche se negli ultimi anni è stato riconosciuto un ruolo sempre più importante alla genetica, come fattore predisponente, che unitamente ad altri fattori (ad esempio ambientali), può contribuire allo sviluppo della malattia.
L’incidenza si colloca attualmente intorno ai 3 casi ogni 100.000 abitanti/anno, e la prevalenza è pari 10 ogni 100.000 abitanti, nei paesi occidentali. Attualmente sono circa 6.000 i malati in Italia. La malattia colpisce entrambi i sessi, anche se vi è una lieve preponderanza nel sesso maschile.
Mentre l’incidenza, cioè il numero di nuovi casi che vengono diagnosticati in un anno, rimane costante, aumenta la prevalenza, cioè il numero di persone che convivono con questa malattia in un determinato momento. Questo aumento è sostanzialmente dovuto al miglioramento dell’assistenza , al generale miglioramento delle condizioni di vita della persona malata, al cambiamento etico/culturale nei confronti delle proprie scelte di vita, di quotidianità.
Pur essendo presenti aree in cui è stato riportato un eccesso di casi rispetto a quanto mediamente atteso non è associabile il presentarsi della malattia rispetto all’appartenenza ad un’area geografica determinata.
La malattia e l’età: prevalentemente colpisce persone adulte con una età media di esordio intorno ai 60-65 anni; l’incidenza aumenta all’aumentare dell’età.
La diagnosi
La diagnosi di SLA richiede diverse indagini mediche e la valutazione clinica ripetuta nel tempo da parte di un neurologo esperto. Non esiste, infatti, un esame specifico che consenta di accertare immediatamente e senza alcun dubbio la malattia. Compito del medico di famiglia è, quindi, quello di sospettare la SLA fin dai primi sintomi e di indirizzare subito il paziente al neurologo.
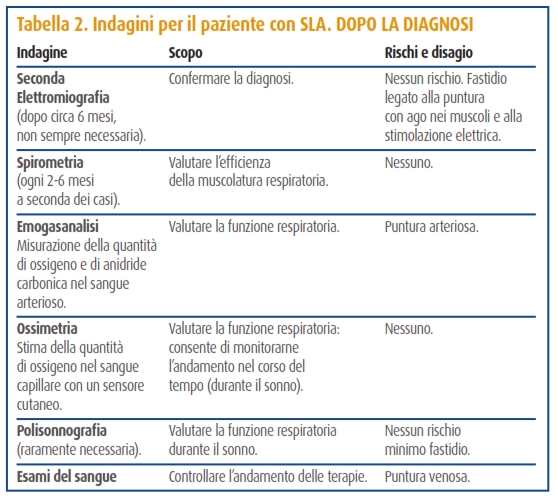
Spesso, al termine degli esami iniziali (Tabella 1) sarà possibile solo formulare una diagnosi provvisoria: saranno state escluse alcune patologie, ma per giungere al responso definitivo occorrerà aspettare e valutare l’andamento della malattia nel tempo (Tabella 2).
L’incertezza, quindi, potrebbe protrarsi anche per diversi mesi, con conseguenze pesanti sullo stato d’animo del malato.
Se la diagnosi fosse incerta o provvisoria, può essere utile chiedere al proprio neurologo di indicare un collega esperto di SLA cui rivolgersi con la documentazione clinica per avere un secondo parere specialistico.

Un rapporto medico-paziente basato su fiducia reciproca e sincerità nella comunicazione è la miglior arma per affrontare il momento della diagnosi. Se questo rapporto non esiste, o è troppo fragile per sopportare l’angoscia legata a una prognosi grave, la diagnosi non è comunicata al malato bensì ai suoi familiari, che ricevono la pesante responsabilità di accompagnarlo nella conoscenza di una malattia misteriosa e senza nome.
Vivere con la SLA
La SLA è una malattia cronica che modifica profondamente la vita. Chi ne è colpito non potrà fronteggiarla da solo: avrà bisogno degli altri per muoversi, per mangiare, per comunicare, per respirare. Normalmente questi bisogni primari non pesano sulla relazione tra persone adulte, sane e indipendenti.
La SLA, però, comporta un cambiamento: la famiglia, gli amici, i colleghi, i medici, lo psicologo, gli infermieri, il personale d’assistenza possono diventare risorse preziose per aiutare chi ne è colpito a superare gli ostacoli che la malattia comporta. Insieme agli altri gli sarà più facile trovare le cure e gli ausili capaci di ridurre i sintomi e di fargli conservare la maggior autonomia possibile. Purtroppo, nel nostro Paese l’offerta di cure appropriate è ancora largamente insufficiente: i pazienti con SLA che riescono a usufruirne sono infatti una minoranza.
Troppo spesso, dopo la diagnosi, prevale un clima di sfiduciato disimpegno e di rinuncia terapeutica. I pazienti e i loro familiari sono poco e male informati; non conoscendo la malattia non possono, quindi, contrastarne gli effetti negativi. Alcuni medici, che pure conoscono la SLA, sembrano ignorare l’esistenza di concrete possibilità di cura.
D’altra parte va detto che intervenire in modo appropriato e tempestivo è molto difficile: non basta la buona volontà. Sono necessarie competenze specifiche e diverse che solo un gruppo di lavoro può garantire. L’équipe può essere costituita dal medico di base, dal neurologo e dal personale d’assistenza, o arrivare a comprendere neurologo, neurofisiologo, fisiatra, pneumologo, rianimatore, gastroenterologo, psicologo, dietista, ortofonista, fisioterapista, fisioterapista esperto in ausili, infermieri particolarmente formati, assistente sociale.
Gli interventi dei vari specialisti dovrebbero comunque essere coordinati da un unico medico curante (in genere il medico di base o il neurologo) e il paziente dovrebbe (come nel caso di tutte le malattie croniche) poter essere assistito presso la propria abitazione. In Italia gruppi di lavoro di questo tipo sono purtroppo rari. Il loro esempio dimostra, tuttavia, che è possibile agire sulla malattia e migliorare la qualità di vita di chi ne è colpito e dei suoi familiari.
Quanto accennato richiede progetti finalizzati a rimuovere ostacoli culturali e strutturali quali la separazione tra servizi ospedalieri e servizi per le cure domiciliari o la tendenza a inseguire risposte miracolose lontano da casa. In ogni caso, una maggiore conoscenza della SLA e delle sue problematiche socio- assistenziali rappresenta il primo passo per tutelare il diritto alla cura del malato. Come pubblicato sul Supplemento ordinario alla “Gazzetta Ufficiale” n. 226 del 25/9/1999, “i soggetti affetti da pluripatologie che abbiano determinato grave e irreversibile compromissione di più organi e apparati”, tra cui rientrano i pazienti con SLA (gruppo riconosciuto con cod. 049), sono esenti dal pagamento del ticket. Inoltre, i malati di SLA possono ottenere dal Centro di riferimento l’esenzione per malattia rara con codice RF0100, che dà diritto a una serie di agevolazioni sugli ausili (per esempio carrozzine, comunicatori, modifiche dell’ambiente domestico) e alla rimborsabilità di farmaci anche normalmente non mutuabili perché prescritti con piano terapeutico da un Centro SLA accreditato
